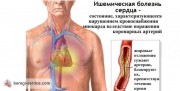
ИБС
К ишемической болезни сердца (ИБС) относят несколько самостоятельно рассматриваемых форм патологии, различающихся проявлениями и выраженностью последствий ишемии миокарда: стенокардию, инфаркт миокарда; диффузный (атеросклеротический) и очаговый, или постинфарктный, кардиосклероз (включая аневризму сердца), проявляющийся клинически нарушениями ритма и/или развитием сердечной недостаточности.
Развитию ИБС способствуют многие внутренние и внешние факторы, получившие название факторов риска. К основным факторам риска относятся некоторые нарушения липидного обмена, обычно характеризующиеся высоким содержанием холестерина в крови (гиперхолестеринемия), артериальная гипертензия, сахарный диабет, курение, низкая физическая активность, длительное психоэмоциональное напряжение.
Основой п а т о г е н е з а ишемии миокарда при всех формах ИБС является несоответствие между потребностью сердечной мышцы в кислороде и питательных веществах и поступлением их по суженным коронарным артериям. Это несоответствие тем больше, чем уже просвет коронарных артерий и чем больше работа сердца; оно возрастает во время физической нагрузки, при психоэмоциональном напряжении, на фоне которых обычно появляются симптомы обострения ИБС. Важным патогенетическим фактором развития ишемии миокарда при ИБС может быть спазм коронарных артерий сердца. Этот фактор является ведущим в возникновении коронарной недостаточности у больных с минимально выраженным атеросклерозом коронарных артерий. В тех случаях, когда склероз и обызвествление стенок артерий препятствуют изменению их просвета, обострению коронарной недостаточности может способствовать спазм окольных (коллатеральных) сосудов, принимающих участие в кровоснабжении участка миокарда, подверженного ишемии. Большое значение в патогенезе коронарной недостаточности при ИБС имеют нарушения функции тромбоцитов и повышение свертываемости крови, что может ухудшать микроциркуляцию в капиллярах миокарда и приводить к тромбозу артерий, которому способствуют атеросклеротические изменения их стенок и замедление кровотока в местах сужения просвета артерий. Повторяющиеся и затяжные приступы стенокардии нередко обусловлены развитием тромбоза. При этом постепенно прогрессирующее сужение просвета пораженной артерии тромбом ведет к увеличению продолжительности болевых приступов, усилению ишемии миокарда и развитию в нем дистрофии вплоть до некроза. Разрыв или расщепление атеросклеротической бляшки с образованием тромба, повышенной агрегацией тромбоцитов и сегментарным спазмом вблизи бляшки лежат в основе патогенеза инфаркта миокарда и нестабильной стенокардии.
Ишемия миокарда отрицательно отражается на функциях сердца — его сократимости, автоматизме, возбудимости, проводимости. Кратковременная ишемия обычно проявляется приступом стенокардии или ее эквивалентами: преходящим нарушением ритма, одышкой, головокружением или др. При этом в миокарде не успевают возникнуть выраженные морфологические изменения. Длительная ишемия (20 — 30 мин и более), особенно при закрытии коронарной артерии тромбом, завершается некрозом участком сердечной мышцы, подвергшегося ишемии, — инфарктом миокарда.
Д и а г н о с т и к а основывается на оценке совокупности клинически проявлений, результатов исследований и изучения динамики ЭКГ; иногда необходимо использование эхокардиографии, радионуклидных методов исследования сердца, суточного ЭКГ-мониторирования, различных способов функциональной диагностики сердечной деятельности и фармакологических проб. Наиболее характерны клинические проявления стенокардии виде приступов загрудинной боли (давящей, сжимающей или жгучей с иррадиацией в шею, левую руку). Труднее распознать эквиваленты стенокардии и нетипичные ее проявления, когда больные не в состоянии точно охарактеризовать болевое ощущение. При безболевой форме ИБС диагноз ишемии миокарда, очаговой дистрофии и даже инфаркта миокарда иногда устанавливают только по данным ЭКГ-мониторирования, эхокардиографии и сцинтиграфии миокарда при нагрузке. Обнаружить атеросклеротические бляшки позволяет один из методов рентгенологического исследования — коронарография.
В случае типичных болевых приступов большое значение имеет оценка их длительности и эффективности применения нитроглицерина. Для стенокардии характерна четкая связь возникновения боли с нагрузкой, увеличивающей потребность миокарда в кислороде, небольшая продолжительность приступов (обычно менее 5 мин, редко до 30 мин), высокая эффективность приема нитроглицерина под язык (боль купируется через 1—3 мин), отсутствие динамики ЭКГ или кратковременные ее изменения во время приступа, отсутствие лейкоцитоза, увеличения СОЭ и активности так называемых кардиоспецифических ферментов. При инфаркте миокарда боль продолжается от получаса до нескольких часов (а если присоединяется перикардит, то и несколько суток); она обычно более интенсивна, чем при стенокардии, не купируется приемом нитроглицерина. На ЭКГ выявляется типичная картина острой фазы инфаркта миокарда, которая в последующие дни и недели претерпевает характерные изменения. В первые 2 дня наблюдаются повышение температуры тела, нейтрофильный лейкоцитоз, нередко анэозинофилия. Активность кардиоспецифических ферментов возрастает. В последующие дни лейкоцитоз снижается, увеличивается СОЭ.
При любой форме ИБС возможны нарушения различных функций сердца, в том числе сократительной. Наиболее часто они развиваются и наиболее выражены при инфаркте миокарда (наблюдаются отек легких, кардиогенный шок, различные аритмии сердца). Как крупноочаговый постинфарктный, так и диффузный кардиосклероз, формирующийся у больных с длительным течением ИБС, проявляются хроническими расстройствами ритма сердца (в том числе мерцательной аритмией), предсердно-желудочковой и внутрижелудочковой проводимости, нередко хронической сердечной недостаточностью.
Л е ч е н и е. При ИБС применяют комплексное индивидуальное лечение, которое определяется формой болезни, фазой ее течения, особенностями клинических проявлений. Его назначает врач. Методы лечения и реабилитации больных ИБС включают диету, лечебную физкультуру, подобранный режим физических тренировок, психотерапию, иногда физиотерапию, санаторное лечение.
Каждый медицинский работник должен уметь оказать неотложную помощь по купированию боли при всех формах ИБС. При стенокардии для этого обычно достаточно дать больному под язык 1 — 2 таблетки нитроглицерина (редко возникает необходимость в повторном приеме нитроглицерина через 5 — 7 мин). При стенокардии, обусловленной в основном спазмом коронарных артерий, не менее, а нередко и более эффективным бывает немедленное разжевывание больным одной таблетки (0,01 г) коринфара. При затяжном приступе болей (более 10 мин) и отсутствии эффекта от применения нитроглицерина необходимо немедленно вызвать врача или бригаду скорой медицинской помощи. Хирургическое лечение ИБС получает все большее распространение, особенно при тяжелом течении стенокардии. Наиболее эффективными являются операции, восстанавливающие нормальный кровоток в стенозированной или закупоренной коронарной артерии. К ним относятся аортокоронарное шунтирование и операция создания маммарно-коронарного анастомоза. Альтернативой аортокоронарному шунтированию может служить ангиопластика — введение в коронарную артерию катетера с раздуваемым баллоном; благодаря дозированному расширению баллона удается уменьшить степень сужения сосуда.
П р о г н о з зависит от формы и тяжести течения ИБС. Он наиболее благоприятен при стенокардии с редкими, возникающими лишь при чрезмерной физической нагрузке приступами. Прогноз хуже при обширном, особенно повторном инфаркте миокарда, осложненном нарушениями ритма сердца и сердечной недостаточностью.
П р о ф и л а к т и к а направлена в основном на устранение факторов риска развития ИБС. Необходимы соблюдение диеты с ограничением животных жиров, поваренной соли и сахара, систематические занятия физической культурой, полное исключение курения, соблюдение режима труда и отдыха, а при наличии артериальной гипертензии или сахарного диабета их своевременное лечение. Больные ИБС подлежат диспансерному наблюдению, в процессе которого средний медперсонал контролирует правильность выполнения больным рекомендаций врача, следит за эффективностью проводимого лечения, отмечает изменения в течении болезни (появление одышки, аритмия и т.д.) и сообщает о них лечащему врачу.